誤嚥を防ぐ!嚥下障害の基礎知識

介護を学びたい
先生、「嚥下障害」って、高齢になると誰でもなるんですか?

介護の研究家
いい質問だね。高齢になると、のどや口の周りの筋肉が衰えたり、反射が鈍くなったりするから、嚥下障害が起こりやすくなるのは確かだよ。でも、誰でもなるというわけではないんだ。

介護を学びたい
じゃあ、どうすれば防げるんですか?

介護の研究家
日頃から、口や舌をよく動かしたり、姿勢に気をつけたりすることが大切だよ。例えば、食事をよく噛んで食べる、歌を歌う、早口言葉を言うなども効果的だね。また、病気や怪我の後遺症で起こることもあるから、普段から健康に気を配ることも重要だよ。
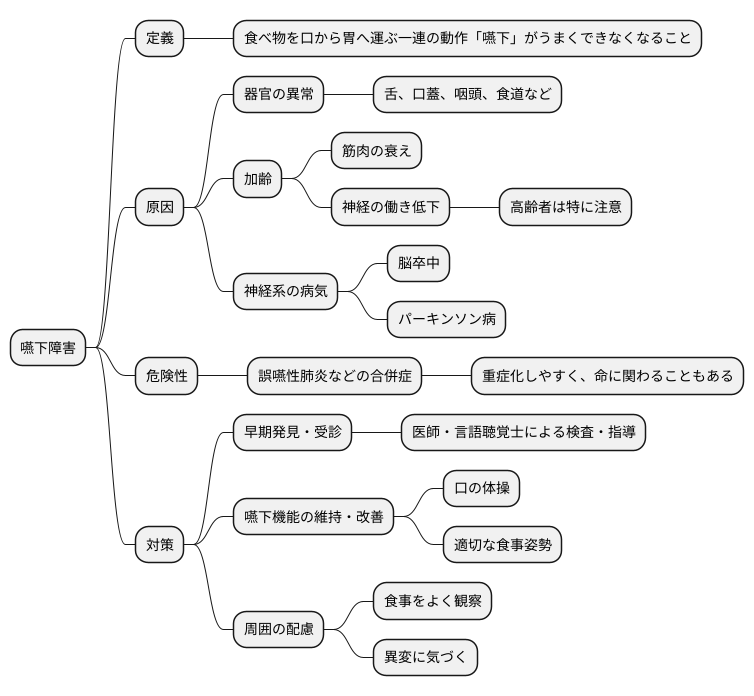
嚥下障害とは。
『飲み込みづらさ』について説明します。年を重ねたり、体のどこかに不調があると、食べ物をうまく飲み込めなくなることがあります。これを『飲み込みづらさ』と言います。『飲み込む』というのは、口の中に入れた食べ物をのどを通って胃に送るまでの一連の動きのことです。
嚥下障害とは

食べ物を口から胃へ運ぶ一連の動作を「嚥下」と言いますが、この嚥下がうまくできなくなることを嚥下障害と言います。一見簡単な動作のように思えますが、実は舌や口蓋(口の中の天井部分)、咽頭(のど)、食道など様々な器官が複雑に連携して行われています。これらの器官のどれか一つにでも異常が生じると、食べ物をスムーズに飲み込むことができなくなるのです。
加齢に伴い、筋肉の衰えや神経の働きが低下することで、嚥下障害は起こりやすくなります。高齢者は特に注意が必要です。具体的には、食べ物を噛む力や飲み込む力が弱くなったり、食べ物が食道ではなく気管に入ってしまう「誤嚥」を起こしやすくなります。また、脳卒中やパーキンソン病といった神経系の病気が原因で嚥下障害を発症することもあります。脳の機能が損なわれることで、嚥下に必要な筋肉の動きがうまく制御できなくなるためです。
嚥下障害は、単に食事が困難になるだけでなく、誤嚥性肺炎などの重い合併症を引き起こす危険性があります。誤嚥性肺炎は、食べ物や唾液などが誤って気管に入り、肺で炎症を起こす病気です。高齢者の場合、重症化しやすく、命に関わることもあります。そのため、少しでも嚥下の異変を感じたら、早めに医療機関を受診することが大切です。医師や言語聴覚士などの専門家による適切な検査と指導を受けることで、嚥下機能の維持・改善を図り、安全に食事を楽しむことができます。日頃から、口の体操や適切な食事の姿勢を心がけることも、嚥下機能の維持に繋がります。家族や周囲の人々は、高齢者の食事の様子に気を配り、異変があればすぐに気づいてあげられるようにしましょう。
嚥下障害の症状

食べ物を口から胃まで運ぶ、一見当たり前に思える動作を「嚥下」と言います。この嚥下がうまくいかない状態を「嚥下障害」と言い、様々な症状が現れます。食べ物が飲み込みにくいというのは、嚥下障害の典型的な症状の一つです。まるで喉の奥に何かが引っかかっているような感覚があり、スムーズに食べ物が通りません。また、食事中にむせることも多く、これは食べ物や飲み物が誤って気管に入ってしまうことが原因です。むせる程度は軽い咳から激しい咳込みまで様々ですが、頻繁に起こる場合は注意が必要です。さらに、食べ物が喉に詰まった感じがするのも、嚥下障害でよく見られる症状です。実際に詰まっているわけではないものの、異物感があり、常に喉の奥に何かがあるように感じます。
食事の後も症状が現れることがあります。食後に咳が出たり、声がかすれたりするのは、食べ物の一部が気管に入り込み、刺激していることが考えられます。また、鼻から食べ物や飲み物が逆流するのも、嚥下機能の低下を示すサインです。嚥下障害が進むと、食事に時間がかかるようになり、食事時間が長くなる傾向があります。飲み込みに苦労するため、自然と食事量が減り、体重が減少することもあります。これらの変化は、一見すると加齢や食欲不振によるものと勘違いされがちですが、嚥下障害が隠れている可能性もあるため、注意が必要です。風邪などのありふれた病気や一時的な体の不調と誤解されやすいのも、嚥下障害の特徴です。そのため、発見が遅れてしまうケースも少なくありません。少しでも普段と違う様子が見られたら、早めに病院を受診し、専門家の診察を受けることが大切です。早期に発見し、適切な対応をすることで、楽しく、健康的な食生活を送ることができます。
| 嚥下障害の症状 |
|---|
| 食べ物が飲み込みにくい |
| 食事中にむせる |
| 食べ物が喉に詰まった感じがする |
| 食後に咳が出たり、声がかすれたりする |
| 鼻から食べ物や飲み物が逆流する |
| 食事時間が長くなる |
| 食事量が減り、体重が減少する |
| 風邪などのありふれた病気や一時的な体の不調と誤解されやすい |
嚥下障害の検査

食べ物をうまく飲み込めない、いわゆる飲み込みにくさのことを嚥下障害といいます。この嚥下障害の検査には、いくつかの種類があります。それぞれの検査方法で何がわかるのか、どのように行うのかをご説明します。
まず、嚥下造影検査では、バリウムという造影剤を混ぜた食べ物や飲み物を飲み込む様子をレントゲンで連続撮影します。これにより、食べ物が口から食道、胃へと移動する過程を、リアルタイムで観察することができます。特に、食べ物が誤って気管に入ってしまう誤嚥の有無や、食道の動きなどを詳しく調べることができます。
次に、ビデオ内視鏡検査では、鼻から細い内視鏡というカメラを挿入し、喉の奥の様子を直接観察します。この検査では、声帯の動きや、食べ物が通過する際の喉の動き、また食道の状態などを確認できます。食物を実際に飲み込んでもらうことで、嚥下機能の評価を行うことも可能です。検査中は少し違和感があるかもしれませんが、検査時間は比較的短く終わります。
さらに、嚥下内圧検査では、鼻から細い管を食道まで通し、管の先端にあるセンサーで嚥下時の圧力の変化を測定します。この検査によって、食べ物を送り込む筋肉の力や、食道の動きの協調性などを客観的に評価することができます。検査中は、数回、ごくんと唾を飲み込んだり、水を少量飲み込んだりします。
その他、VF検査(ビデオ蛍光透視検査)というものもあります。これは嚥下造影検査を応用したもので、少量の放射線で被爆量を抑えながら、より詳細な嚥下機能の評価を行うことができます。
これらの検査を通して、嚥下障害の原因や重症度を正確に把握し、患者さん一人ひとりに合った適切な食事の形態や、リハビリテーションの方法を決定します。検査を受ける際は、医師や言語聴覚士から詳しい説明を受け、疑問や不安があれば遠慮なく相談しましょう。
| 検査方法 | 目的 | 方法 |
|---|---|---|
| 嚥下造影検査 | 食べ物が口から食道、胃へと移動する過程を観察 誤嚥の有無や食道の動きの確認 |
バリウムを混ぜた飲食物を飲み込む様子をレントゲンで連続撮影 |
| ビデオ内視鏡検査 | 声帯の動き、食べ物が通過する際の喉の動き、食道の状態を確認 嚥下機能の評価 |
鼻から内視鏡を挿入し、喉の奥を観察 食物を飲み込んでもらう |
| 嚥下内圧検査 | 食べ物を送り込む筋肉の力や食道の動きの協調性を評価 | 鼻から細い管を食道まで通し、嚥下時の圧力の変化を測定 唾や水を飲み込む |
| VF検査(ビデオ蛍光透視検査) | 詳細な嚥下機能の評価 | 嚥下造影検査を応用し、少量の放射線で検査 |
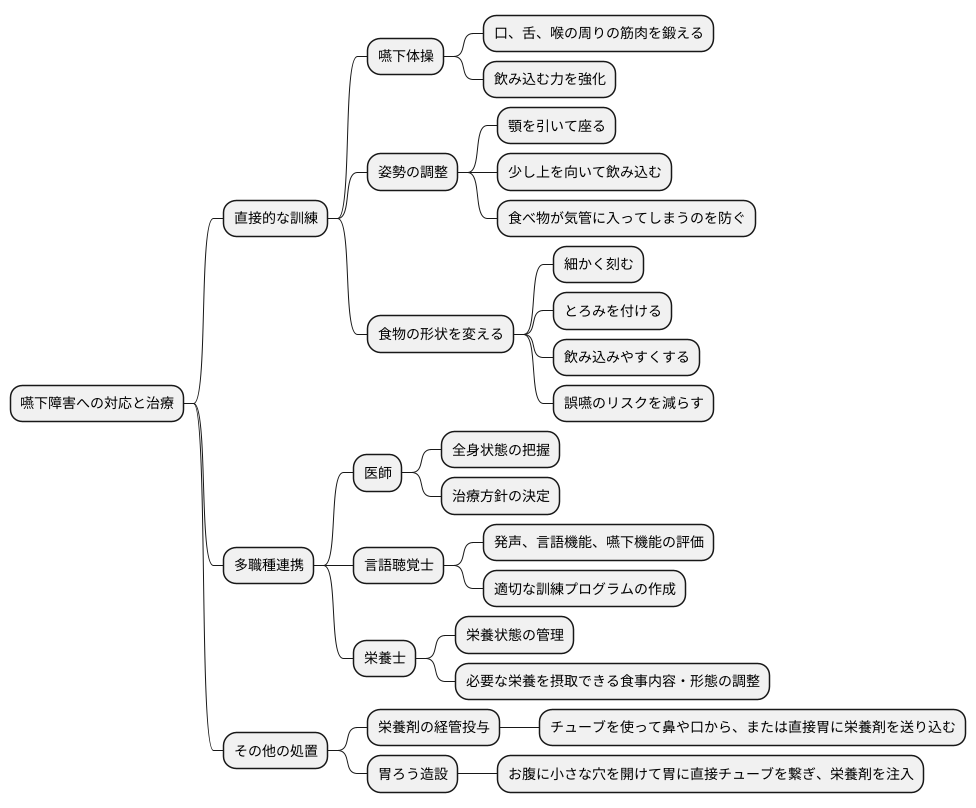
嚥下障害の対応と治療

食べ物を飲み込むことが難しくなる嚥下(えんげ)障害は、誤嚥性肺炎などの深刻な合併症を引き起こす可能性があり、適切な対応と治療が欠かせません。その治療法は、障害の原因や症状の重さによって様々です。
まず、直接的な訓練として、口や舌、喉の周りの筋肉を鍛える嚥下体操が有効です。これらの体操は、衰えた筋肉の機能回復を促し、飲み込む力を強化します。また、食事中の姿勢の調整も重要です。例えば、顎を引いて座る、少し上を向いて飲み込むといった工夫をすることで、食べ物が気管に入ってしまうのを防ぎ、安全に食事を摂ることができます。さらに、食べ物の形状を変えることも効果的です。食べ物を細かく刻んだり、とろみをつけたりすることで、飲み込みやすくし、誤嚥のリスクを減らすことができます。
これらの訓練に加えて、多職種による連携も重要です。医師は患者さんの全身状態を把握し、治療方針を決定します。言語聴覚士は、発声や言語機能、嚥下機能の評価を行い、適切な訓練プログラムを作成します。栄養士は、患者さんの栄養状態を管理し、必要な栄養を摂取できるよう、食事内容や食事形態を調整します。このように、医師、言語聴覚士、栄養士が連携することで、患者さん一人ひとりの状態に合わせた最適な治療を提供することが可能になります。
さらに、口から食事を摂ることが難しい場合には、栄養剤の経管投与や胃ろう造設などの処置が必要となることもあります。経管投与は、チューブを使って鼻や口から、または直接胃に栄養剤を送り込む方法です。胃ろう造設は、お腹に小さな穴を開けて胃に直接チューブを繋ぎ、栄養剤を注入する方法です。これらの処置は、患者さんの栄養状態を維持するために非常に重要です。
適切な対応と治療によって、嚥下障害の症状を改善し、安全に食事を摂り、健康な生活を送ることが可能になります。日頃から、飲み込みづらさを感じたら、早めに医療機関を受診することが大切です。
日常生活での注意点

飲み込みにくい方は、普段の生活でも、いくつか気を付けることで、食べ物や飲み物が気管に入ったり、息が詰まったりする危険を少なくできます。
食事の時は、一度に口に入れる量を少なくし、しっかり噛んでから飲み込むようにしましょう。また、食事中は背筋を伸ばし、うつむいた姿勢にならないように気を付けましょう。食べ終わった後は、しばらく落ち着いて、食べ物が食道から胃にきちんと入ったことを確認するのが大切です。
さらに、水分をこまめに摂るように心がけ、体の水分が不足しないように気を付けましょう。口の中を清潔に保つために、歯磨きやうがいなど、口のケアをしっかり行うことも、食べ物などが気管に入り、肺炎になるのを防ぐことにつながります。
家族や介護をする人は、食事中の様子をよく見て、いつもと違うことに気付いたら、すぐに対応できるようにしましょう。例えば、むせたり、咳き込んだり、顔が赤くなったりした場合は、すぐに食事を中断し、様子を見る必要があります。また、飲み込みやすい食事の工夫や、適切な姿勢の保持など、必要な支援を提供することも重要です。
普段から周りの人に理解してもらい、支えてもらいながら、安心して楽しく食事ができるようにすることが大切です。何か困ったことがあれば、専門の人に相談してみましょう。かかりつけの医師や、地域の保健師、言語聴覚士などに相談することで、より具体的な助言や支援を受けることができます。また、福祉用具の活用なども検討し、その人に合った方法で、安全で快適な食生活を送れるようにサポートしていきましょう。
| 場面 | 注意点 |
|---|---|
| 食事中 |
|
| 食後 |
|
| 水分補給 |
|
| 口腔ケア |
|
| 周囲の人の対応 |
|
| その他 |
|
まとめ

食べ物を飲み込む機能が低下することを嚥下障害と言います。これは高齢者だけでなく、病気や事故などで様々な年齢層で起こりうる身近な問題です。食べ物をスムーズに飲み込めなくなるため、むせたり、食べ物が食道ではなく気管に入ってしまう誤嚥が起きやすくなります。もし適切な対応を怠ると、誤嚥性肺炎といった命に関わる重い合併症を引き起こす可能性があります。
そのため、早期発見と適切なケアが何よりも重要です。食事中にむせることが増えた、食べ物が喉につかえる感じがする、食事の後で声がかすれる、などいつもと違う様子があれば、ためらわずに医療機関を受診しましょう。医師による診察や検査で原因を特定し、適切な指導や治療を受けることが大切です。
また、日頃から自身の飲み込む機能への意識を高めることも大切です。よく噛んで、ゆっくりと時間をかけて食事をする、水分をこまめに摂る、といった心がけが予防につながります。家族や介護に携わる人は、嚥下障害の症状や適切な介助方法について正しい知識を持ち、異変にいち早く気づき、適切なサポートを提供できるよう努めましょう。具体的には、食事の姿勢や食事介助の方法を工夫したり、とろみ剤を使って食べ物の飲み込みを良くしたりするなど、状態に合わせた対応が必要になります。
高齢化が進むにつれて、嚥下障害への理解と対策の重要性はますます高まっています。誰もが安心して食事を楽しみ、健康な生活を送れるよう、社会全体で嚥下障害への理解を深め、支え合うことが大切です。共に学び、理解を深め、誰もが安心して食事を楽しめる社会を目指しましょう。
| 嚥下障害とは | 食べ物を飲み込む機能の低下 |
|---|---|
| 対象者 | 高齢者だけでなく、様々な年齢層 |
| リスク | むせ、誤嚥、誤嚥性肺炎 |
| 早期発見のポイント | 食事中にむせる、食べ物が喉につかえる、食後に声がかすれる |
| 早期発見時の行動 | 医療機関を受診し、診察・検査を受ける |
| 予防策 | よく噛む、ゆっくり食べる、水分補給 |
| 家族・介護者の役割 | 嚥下障害の知識習得、異変への気づき、適切なサポート提供 |
| 具体的な介助方法 | 食事姿勢・介助方法の工夫、とろみ剤の使用 |
| 今後の展望 | 社会全体で嚥下障害への理解を深め、支え合う |

